Супы: различные супы из овощей, круп, макаронных изделий на овощном отваре или молочные, фруктовые супы Блюда из мяса и птицы: изделия из нежирной говядины, птицы в отварном виде или запеченные после отваривания, куском или рубленые. Сосиски молочные
Блюда из рыбы: различные нежирные сорта рыбы (треска, судак, навага, щука, сазан, серебристый хек) в отварном или паровом виде
Овощи: различные виды овощей и зелени, некислая квашеная капуста, консервированный зеленый горошек, спелые томаты
Блюда из муки, крупы, бобовых и макаронных изделий: рассыпчатые полувязкие каши, пудинги, запеканки, особенно рекомендуются блюда из овсянки, гречневой каши
Яйца: не более одного в день в виде добавления в блюда, белковый омлет
Фрукты, ягоды, сладкие блюда: различные фрукты и ягоды кроме очень кислых, фруктовые консервы, компоты, кисели, лимон (с чаем), сахар, варенье, мед
Молоко, молочные продукты: молоко с чаем, сгущенное, сухое, творог обезжиренный, сметана в небольшом количестве, сыры неострые (голландский, и др.). Особенно рекомендуются творог и творожные изделия Жиры: масло сливочное, растительное масло (до 50 г в день)
КАК Я ПОХУДЕЛА В НОГАХ ЗА 7 ДНЕЙ
Закуски: вымоченная сельдь, паюсная икра, салаты и винегреты, заливная рыба
Напитки: чай и некрепкий кофе с молоком, некислые фруктово-ягодные соки, томатный сок, отвар шиповника
Необходимо исключить
Все алкогольные напитки, свежие хлебобулочные изделия, изделия из сдобного теста (торты, блины, оладьи, жареные пирожки и т.д.), супы на мясных, рыбных, грибных бульонах, жирные сорта говядины, баранины, свинины, гуся, утку, жирные сорта рыбы (севрюга, осетрина, белуга, сом), грибы, шпинат, щавель, редис, редьку, лук зеленый, маринованные овощи, консервы, копчености, икру, мороженое, изделия с кремом, шоколад, бобовые, горчицу, перец, хрен, черный кофе, какао, холодные напитки, кулинарные жиры, сало, клюкву, кислые фрукты и ягоды, яйца вкрутую и жареные.
Скачать и распечатать:
Оставьте телефон –
и мы Вам перезвоним
Источник: www.fdoctor.ru
Как сделать ноги красивее: методы и цены
![]()
Материал проверен врачами клиники. 2023 г. Прежде чем обсуждать как сделать ноги красивее и говорить об исправлении изъянов женских ног при помощи липофилинга, давайте немного порассуждаем. Знаменитое однострочное стихотворение поэта серебряного века Валерия Брюсова (абсолютно без знаков препинания) стало символом эпохи декадентства: «О закрой свои бледные ноги»… Все восприняли этот текст как удачный повод для упражнений в остроумии.
Прежде чем обсуждать как сделать ноги красивее и говорить об исправлении изъянов женских ног при помощи липофилинга, давайте немного порассуждаем. Знаменитое однострочное стихотворение поэта серебряного века Валерия Брюсова (абсолютно без знаков препинания) стало символом эпохи декадентства: «О закрой свои бледные ноги»… Все восприняли этот текст как удачный повод для упражнений в остроумии.
Считалось правилом хорошего тона в аристократических салонах среди художников, поэтов, актёров, светских модников выдать очередное щекотливое продолжение фразы, естественно, обсуждая кривые ноги той или иной представительницы прекрасного пола… Начался ХХ век, дамы открыли лодыжку, затем — половину голени, а дальше – юбка поднимается всё выше и выше. После 1960-го года прекрасному полу позволили прикрывать ноги на какие-то 20 см!
ХУДЫЕ НОГИ ЗА 5 МИНУТ! Как Похудеть в Ляшках
И это было только начало…. И что бы написал Валерий Брюсов, увидев не самые симпатичные женские ноги практически полностью? О, да – это был бы тот ещё пассаж!
И нужно не забывать, что на протяжении ХХ века «идеал» женских ног претерпевал эволюцию — от тонких лодыжек субтильных дворянских барышень до внушительных объемов бедер советских физкультурниц на парадах, ну, и конец ХХ – начало ХХI веков ознаменовалось возвращением стандарта стройности ног a la Наталья Водянова. Поговаривают о том, что закон маятника сработает и здесь — то есть ножки должны будут быть всё-таки не столь худыми?
Но ровными и пропорциональными непременно. Если ноги имеют какие-то врожденные непривлекательные особенности, то даже ежедневные упражнения не помогут значительно увеличить объем короткой от рождения икроножной мышцы, они не в силах сузить щиколотки, удлинить икры, выпрямить их, в конце концов.
Очень хочется ходить в коротких юбках, ловить восхищенные взгляды на улицах и, конечно, сводить с ума сильную половину человечества. А если ноги длинные и непропорционально худые или излишне толстые, а ещё неприятнее — кривые. В таком случае напрашивается один вопрос: как сделать ноги красивее?
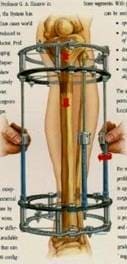 Зачастую многие представляют себе, что изменить форму такой частей тела, как ноги — это переломы, стук молотков, визг дрели, костыли, спицы. В чем-то они правы — когда-то остеосинтез («остео» — кость, «синтез» — соединение) был единственной альтернативой исправить кривые ноги. При значительных деформациях костей ног (таких, как выраженные Х — или О — образные истинные деформации костей голеней) и по сей день – это единственный способ выровнять ноги. Остеосинтез — это хирургическая репозиция костей с различными фиксирующими металлическими конструкциями, в которых необходимо находиться довольно долго. Осложнений при таком серьёзном хирургическом вмешательстве более чем достаточно: поломки фиксаторов, их миграции в мягкие ткани, нагноение, довольно заметные рубцы после операций.
Зачастую многие представляют себе, что изменить форму такой частей тела, как ноги — это переломы, стук молотков, визг дрели, костыли, спицы. В чем-то они правы — когда-то остеосинтез («остео» — кость, «синтез» — соединение) был единственной альтернативой исправить кривые ноги. При значительных деформациях костей ног (таких, как выраженные Х — или О — образные истинные деформации костей голеней) и по сей день – это единственный способ выровнять ноги. Остеосинтез — это хирургическая репозиция костей с различными фиксирующими металлическими конструкциями, в которых необходимо находиться довольно долго. Осложнений при таком серьёзном хирургическом вмешательстве более чем достаточно: поломки фиксаторов, их миграции в мягкие ткани, нагноение, довольно заметные рубцы после операций.
Затем появился менее радикальный способ устранения кривизны ног с помощью силиконовых имплантатов – эндопротезирование голеней. Казалось бы, проблема кривых ног решена! Довольно простая в исполнении операция, которая длиться не более 30 минут. Однако со временем выяснились недостатки и этой операции:
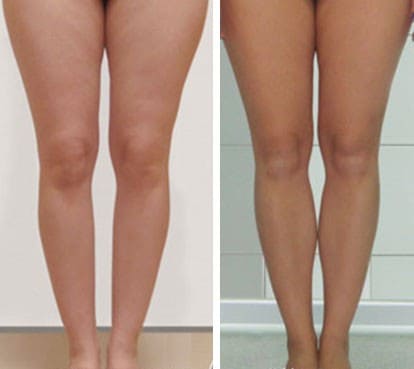
Как правило, с помощью имплантатов голеней, получить гармоничную форму ног можно при отсутствии выраженной деформации голеней (такой, как тонкие, искривленные щиколотки или глубокие подколенные ямки), а так же при грамотном, адекватном подборе имплантатов.
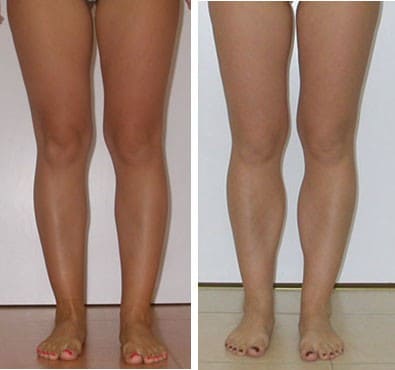
В более сложных случаях или при неправильно подобранных имплантатах результаты операции далеки от идеала. При устранении кривизны голеней с помощью имплантатов трудно создать идеальную пропорциональную форму ног в целом, так как увеличивается только центральная или верхняя часть голеней.
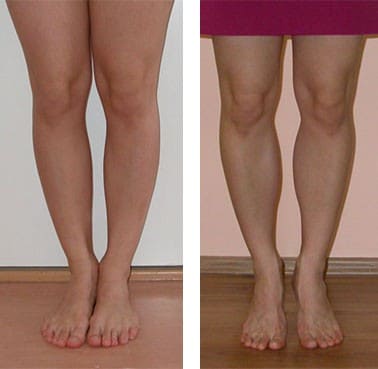
Имплантатами голеней невозможно изменить форму щиколоток и заполнить выраженные подколенные ямки. У некоторых пациентов голени получаются похожими на «куриные ножки»: выпуклыми в центральной или верхней части с очень тонкими щиколотками и глубокими подколенными ямками.
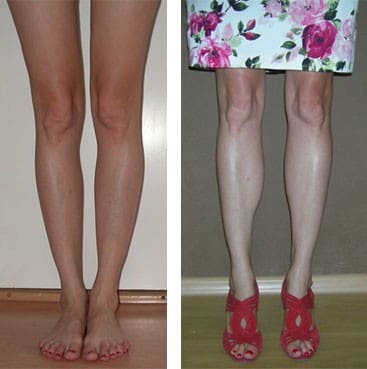
В подколенной ямке (по задней поверхности) в некоторых случаях рубец длиной 4 — 5 см может быть достаточно заметен.
На российском рынке имплантаты голеней представлены лишь одной фирмой, имеющей довольно ограниченную размерную сетку. То есть, имплантаты нужного размера и формы для некоторых пациентов сложно подобрать, и может возникнуть необходимость заказа протезов по индивидуальным размерам и форме (что естественно встает в копеечку).
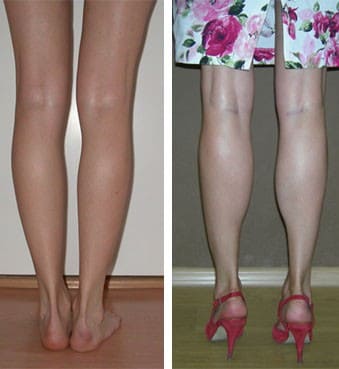
При выраженном дефиците мягких тканей по внутренней поверхности голеней силиконовые имплантаты, даже правильно установленные под фасцию икроножной мышцы, закономерно вызывают контурирование.
Силиконовые эндопротезы голеней являются инородным телом для организма. Поэтому после их установки иногда возникают осложнения в виде капсульной контрактуры, миграции (смещения с первоначального места), а так же дискомфорта и парестезий, которые носят название сенсорная нейропатия.
Эндопротезирование голеней показано первым этапом при необходимости одномоментного, значительного увеличения объема голеней, при выраженном дефиците мягких тканей голени или отсутствии жировой клетчатки. Как правило, для улучшения формы и создания красивых контуров голеней вторым этапом выполняется липофилинг.
В последние годы заслуженную популярность приобретает операция липофилинг голеней, которая на сегодняшний день считается самой безопасной и малотравматичной. Итак, липофилинг – это свободная пересадка жировой ткани пациента на место коррекции, в нашем случае – на ноги, в область голеней. Уже очень многие девушки смогли сделать свои ноги красивыми, с идеальными, выразительными пропорциями. Ведь липофилинг голеней — самый современный метод коррекции фигуры и кривых ног, который позволяет создать желаемую, индивидуальную форму ног.
Кандидатами на операцию липофилинг голеней являются пациентки с различными вариантами истинной или ложной О – образной кривизной голеней:
Источник: abriell.ru
Менопаузальный метаболический синдром

Менопаузальный метаболический синдром (ММС) — это совокупность метаболических нарушений, возникающих с наступлением менопаузы и включающих быструю прибавку массы тела с формированием абдоминального ожирения, инсулинорезистентности и дислипидемии и/или ар
#10/06 Ключевые слова / keywords: Эндокринология, Endocrinology
2006-12-21 00:00
38979 прочтений
Менопаузальный метаболический синдром (ММС) — это совокупность метаболических нарушений, возникающих с наступлением менопаузы и включающих быструю прибавку массы тела с формированием абдоминального ожирения, инсулинорезистентности и дислипидемии и/или артериальной гипертензии. Возможны и другие метаболические проявления ММС: микроальбуминурия и нарушения в системе гемостаза.
ММС впервые был описан в 1995 г. Частота ММС зависит от возраста. Согласно данным исследования, проведенного в США и охватившего 9 000 мужчин и женщин, ММС был выявлен у 43,6% в возрасте 60–69 лет и у 42% лиц от 70 лет и старше.
Этиология ММС неизвестна. Существует несколько теорий, указывающих на роль следующих факторов в развитии ММС: дефицит эстрогенов и прогестерона; повышение тонуса симпатической нервной системы; гиперандрогения; инсулинорезистентность; дефицит инсулинподобного фактора роста; роль провоспалительных цитокинов (фактор некроза опухоли α(ФНО α), С-реактивный белок, интерлейкин (ИЛ) 6 и 10).
ММС представляет собой предстадию сахарного диабета (СД) 2 типа и отличается от последнего отсутствием стабильной гипергликемии, поскольку инсулинорезистентность в этой стадии еще может преодолеваться за счет гиперинсулинемии. Снижение массы тела за счет расширения двигательной активности и адекватной диеты уменьшает риск развития СД 2 типа на 30–50% даже в этой стадии.
Термин «метаболический синдром» имеет несколько синонимов: синдром Х, синдром инсулинорезистентности, «смертельный квартет» (верхний тип ожирения, нарушение толерантности к глюкозе, гиперлипидемия, артериальная гипертензия).
Все компоненты метаболического синдрома: инсулинорезистентность, дислипопротеинемия, гиперактивность симпатической нервной системы — так или иначе взаимообусловлены, но каждый из них неизбежно связан с избыточным количеством абдоминального и висцерального жира. Именно на этом основании абдоминальное ожирение считается ключевым признаком метаболического синдрома (рис. 1).
Следовательно, все элементы ММС взаимосвязаны между собой и становятся триггерами друг друга, создавая «порочный круг». ММС является определяющим в патогенезе ишемической болезни сердца у женщин в постменопаузе.
Половые гормоны определяют характер распределения жировой ткани: эстрогены и прогестерон влияют на локализацию жира в ягодично-бедренной области (гиноидный тип), андрогены отвечают за андроидный (абдоминальный) тип ожирения с абдоминальной локализацией жира. Кроме того, жировая ткань является местом экстрагонадного синтеза и метаболизма эстрогенов при участии ароматазы цитохрома Р450. Повышение активности ароматазы с возрастом способствует медленной биологической трансформации в ответ на выключение гормонов яичников.
Абдоминальное ожирение — основной клинический симптом ММС. Абдоминальное, и особенно висцеральное, ожирение является фактором риска сердечно-сосудистых заболеваний (рис. 2).
При ММС дефицит половых гормонов ведет к снижению уровня глобулина, связывающего половые стероиды, что способствует увеличению содержания свободных андрогенов в кровотоке, которые сами по себе могут снижать холестерин ЛПВП и вызывать инсулинорезистентность, гиперинсулинемию и андроидное распределение жира.
При ожирении и инсулинорезистентности часто выявляется активация факторов провоспалительной реакции (ФНО α, ИЛ-6, ИАП-1 и др.), что ведет к эндотелиальной дисфункции, оксидативному стрессу, воспалительному каскаду цитокинов, способствуя возникновению атеросклеротических изменений и развитию инсулинорезистентности.
Критерии диагноза ММС. Данные анамнеза: значительная прибавка массы тела (5–10 кг) за короткий период времени (6–12 месяцев) с наступлением менопаузы.
Наличие ожирения определяют по индексу массы тела (ИМТ) — отношению массы тела в килограммах к росту в метрах (в квадрате). Согласно классификации ВОЗ, при ИМТ, превышающем 25 кг/м 2 , фиксируют избыточный вес, а при 30 кг/м 2 и более — ожирение. ИМТ не дает информации о количестве и характере распределения жировой ткани.
Для получения полной картины ожирения используют несколько различных методик: рентгеновскую денситометрию, магнитно-резонансную томографию, взвешивание под водой, биоэлектрический импеданс. В клинической практике наиболее простой и распространенный способ — вычисление отношения окружности талии (ОТ) к окружности бедер (ОБ) — ОТ/ОБ. По данному показателю при ОТ/ОБ > 0,8 классифицируют андроидное (абдоминальное) ожирение, когда происходит преимущественное накопление жира в области передней брюшной стенки. Выделяют подкожно-абдоминальное и висцеральное ожирение (избыток жира в висцерально-мезентериальной области). При ОТ/ОБ < 0,7 ожирение называют гиноидным, оно характеризуется избытком жира на бедрах.
В зависимости от показателей ИМТ выделяют умеренную полноту — ИМТ от 25 до 29,9, ожирение — ИМТ ≥ 30 и тяжелое ожирение — ИМТ ≥ 40.
В апреле 2005 г. Международная диабетическая федерация представила новые диагностические критерии метаболического синдрома. Согласно современному определению метаболического синдрома центральное ожирение характеризуется ОТ ≥94 см у мужчин и ≥ 80 см у женщин в сочетании как минимум с двумя из следующих нарушений:
- повышенные уровни триглицеридов: > 1,7 ммоль/л (150 мг/дл);
- пониженные уровни холестерина ЛПВП: < 1,04 ммоль/л (40 мг/дл) — у мужчин; < 1,29 ммоль/л (50 мг/дл) — у женщин;
- повышенное АД: > 130/85 мм рт. ст.;
- гипергликемия натощак: ≥ 5,6 ммоль/л (100 мг/дл);
- установленный ранее СД или нарушение толерантности к глюкозе.
Терапевтические подходы
Существует два основных метода терапии ожирения: немедикаментозный и медикаментозный.
Немедикаментозный подход к лечению ожирения. Для эффективного лечения ММС необходимы: формирование и поддержание внутренней мотивации пациентки к снижению массы тела; постоянный контакт с пациенткой с постановкой и согласованием промежуточных целей лечения и контролем за их достижением.
Пациентка должна усвоить следующее: избыточный вес и ожирение требуют пожизненного и многопланового внимания; масса тела регулируется сложными биологическими механизмами и влияниями внешней среды. Ее избыток не является следствием отсутствия воли; даже умеренное снижение массы тела приводит к улучшению общего состояния; ненаучный подход в борьбе с избыточной массой тела мешает лечебному процессу; важно постепенное и стойкое снижение массы тела и осуществление мероприятий, способствующих поддержанию достигнутого результата.
Итак, немедикаментозное лечение включает: обучение больных, рациональное гипо- и эукалорийное питание, повышение физической активности, изменение образа жизни.
Существует также оперативное лечение.
Медикаментозная терапия. Лечение включает разные группы препаратов.
- Заместительная гормональная терапия (ЗГТ).
- Селективный ингибитор обратного захвата серотонина и норадреналина — сибутрамин (меридиа).
- Препарат периферического воздействия — орлистат (ксеникал).
- Антидепрессанты в коррекции пищевого поведения.
ЗГТ является патогенетической терапией ММС, поскольку синдром развивается со снижением и возрастным «выключением» функции яичников.
В постменопаузе при сохраненной матке назначается низкодозированная комбинированная (эстроген-гестагенная) ЗГТ: анжелик (Шеринг), фемостон 1/5 (Солвей Фарма). Лечение проводится в непрерывном режиме в течение 3–5 и более лет (табл).
Если имеются противопоказания для пероральной терапии (заболевания желудочно-кишечного тракта, тромбофлебиты в анамнезе, мигрень, АД > 170/100 мм рт. ст. и др.), то назначаются эстрогены парентерально в виде пластыря или геля (климара, дивигель, эстрожель) в непрерывном режиме с добавлением прогестагенов (дюфастон 5 мг/сут или утрожестан 100 мг/сут) в непрерывном режиме. Поскольку ММС может развиться в перименопаузе на фоне длительных задержек менструаций, предпочтение отдается двухфазной ЗГТ (табл).
Женщинам без матки назначается монотерапия эстрогенами без прогестагенов.
Наши данные показали, что на фоне ЗГТ в течение 12 мес у подавляющего большинства женщин (96,1%) наблюдалось прогрессивное снижение массы тела в среднем на 4,5 кг и снижение индекса ОТ/ОБ. Кроме того, отмечено достоверное снижение атерогенных фракций липидов, инсулина, нормализация АД. Более быстрый эффект наблюдался у женщин в перименопаузе.
ЗГТ должна назначаться врачом гинекологом после соответствующего обследования: маммография, ультразвуковое исследование гениталий, цитологическое исследование мазков из шейки матки и др.
С учетом данных о механизмах влияния половых гормонов на жировую ткань можно полагать, что перераспределение жировой ткани в большей степени обусловлено влиянием дефицита половых гормонов, чем возрастных процессов.
Механизм действия селективного ингибитора обратного захвата серотонина и норадреналина сибутрамина (меридиа) заключается в избирательном ингибировании обратного захвата нейромедиаторов серотонина и норадреналина в синапсах нейронов центральной нервной системы, результатом чего является более быстрое возникновение и пролонгирование чувства насыщения и, как следствие, уменьшение объема потребляемой пищи. Помимо усиления чувства насыщения, меридиа повышает расход энергии, стимулируя термогенез.
Препарат меридиа (Эбботт) назначался в начальной дозе 10 мг в сутки в течение 4 нед, после чего больным с потерей массы тела менее 2 кг дозу препарата увеличивали до 15 мг в сутки.
Критерием эффективности лечения ожирения являются снижение массы тела, индекса ОТ/ОБ, улучшение липидного спектра крови. Полученные нами данные указывают на преимущественное влияние меридиа на жировую ткань абдоминальной локализации. Продолжительность терапии сибутрамином может составлять 6–12 и более месяцев.
Препарат ксеникал (орлистат) (Ф. Хоф- фманн-Ля Рош Лтд.) является ингибитором желудочно-кишечных липаз. Снижение массы тела обусловлено уменьшением поступления в организм жиров и созданием отрицательного энергетического баланса (дефицита калорий). Ксеникал помогает добиться снижения массы тела, даже если первоначальное изменение образа жизни оказалось неэффективным, поскольку он способствует выработке мотивации к изменению диеты. Снижая количество свободных жирных кислот и моноглицеридов в тонком кишечнике, ксеникал понижает растворимость, а следовательно, и всасывание холестерина.
Доза 120 мг 3 раза в день является наиболее действенной в отношении снижения массы тела (в среднем на 9,8% от исходного). Наряду со снижением веса на фоне ксеникала отмечаются нормализация или достоверное снижение АД, общего холестерина, холестерина ЛПНП, триглицеридов, что свидетельствует об уменьшении риска развития сердечно-сосудистых заболеваний. Лечение проводится в течение нескольких лет.
Больным с ожирением, у которых сниженная насыщаемость, эмоциогенное пищевое поведение сопровождаются тревожно-депрессивными расстройствами, паническими атаками, а также пациентам с невротической булимией показаны антидепрессанты — селективные ингибиторы обратного захвата серотонина.
Флуоксетин назначается в суточной дозе от 20 до 60 мг в течение 3 мес. Флувоксамин назначается в суточной дозе от 50 до 100 мг в день также в течение 3 мес. Указанные средства предпочтительно назначать при наличии у пациентов с ожирением тревожно-депрессивных расстройств, панических атак и невротической булимии под контролем невропатолога.
Таким образом, дефицит половых гормонов в постменопаузе может способствовать развитию ММС, который клинически проявляется прибавкой массы тела с формированием абдоминального ожирения за короткий промежуток времени (6–10 мес). Выбор метода лечения ММС зависит от сопутствующих заболеваний и степени ожирения. Патогенетически обоснованными и эффективными средствами при ММС являются: назначение ЗГТ, а также препаратов для лечения ожирения, таких как сибутрамин (меридиа) — препарат с центральным механизмом действия, усиливающий чувство насыщения и термогенез, и орлистат (ксеникал) —препарат периферического действия, подавляющий активность липаз желудочно-кишечного тракта, клинический опыт применения которого накапливается. Безусловно, назначая фармакологические средства, врач также дает пациенту рекомендации соблюдать низкокалорийную диету и поддерживать физическую активность, что значительно повышает эффективность лечения.
В. П. Сметник, доктор медицинских наук, профессор
НЦАГиП, Москва
Источник: www.lvrach.ru
